
体外受精
(IVF、In Vitro Fertilization)体外受精(IVF)では経膣超音波を使って、卵子を成熟状態で吸引し採卵します。そして培養液を入れた専用容器にいれ、ご主人様の精子とふりかけ 、自然な受精を期待し、採卵の翌日に受精された形体が見られれば、受精成立と判断します。その後は子宮内に胚を移植したり、凍結保存したりします。
体外受精の流れ
- • 卵子育ち(卵巣刺激)
採卵周期の月経2日目より、ホルモン検査とエコー検査で卵巣の状態をチェックしてから排卵誘発剤による卵巣刺激をスタートします。 - • 2-3回に通院で卵胞の大きさを計測
エコー検査とホルモン検査で卵胞の状態をチェックします。 - • 採卵
卵子の最終成熟を促すHCGを注射してから34-36時間に卵子を体外に取り出す。
ご主人様にマスターべーションで専用容器に採取してもらい、洗浄、濃縮を行います。体外で卵子と精子を振りかけて、受精させます。 - • 採卵翌日の受精確認
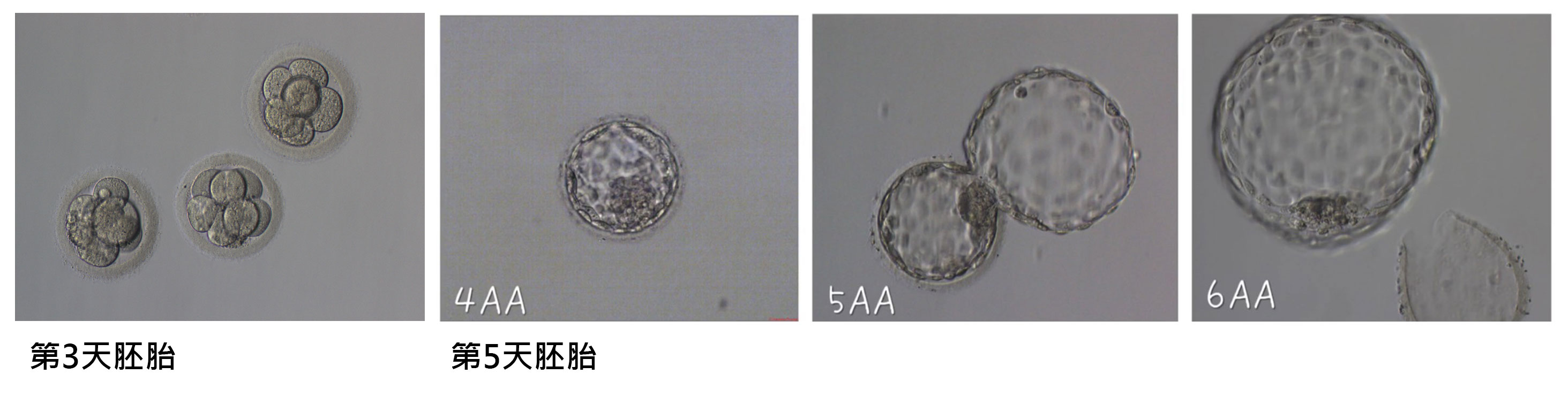
- • 受精卵培養と分割観察
採卵2、3日目には4~8(初期胚)、5日目には胚盤胞にまで分割します。胚を子宮内に戻す胚移植(ET)、子宮内に胚をすぐに移植せずに、全て凍結保存することもあります、戻す時期はその時の受精卵の数や質をみて検討します。
【体外受精の流れ】
【体外受精の適応条件】
- 1.卵管性不妊(卵管閉塞、卵管手術後、卵管水腫等)
- 2.男性不妊
- 3.子宮内膜症
- 4.長期間の不妊(数回人工受精をうけても妊娠に至らなかった)
- 5.奥様は高齢の場合
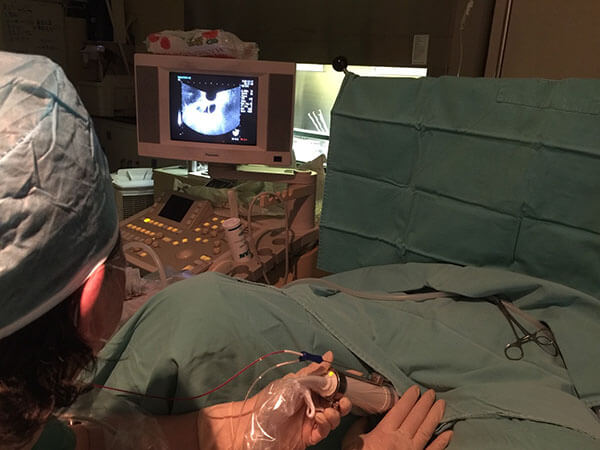
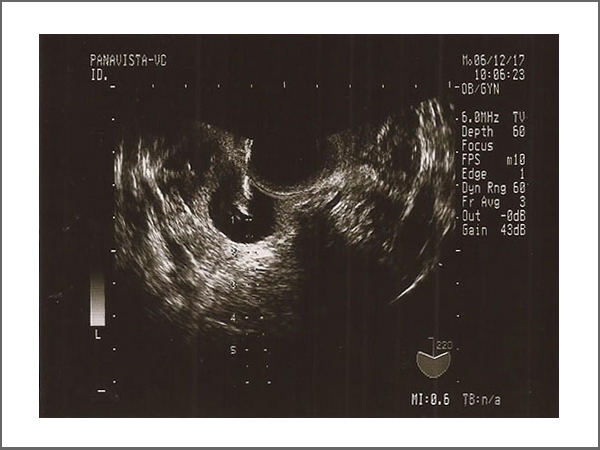
経膣超音波で採卵
Ultrasound-guided Transvaginal Oocyte Retrieval (TVOR)
卵巣に卵子を採取する処置です。
経膣超音波を使い、画像を見ながら採卵専用の針で卵胞を刺して、卵胞液と卵子を採取します。
卵子の数によって、約30分~1時間ほどかかります。患者さんの安全と痛みを取り除くため、静脈麻酔を使用し、眠った状態で採卵を行います。 採卵後は、回復室で3~4時間安静をし、麻酔切れたら、ご自宅にお帰り頂けます。
取卵手術
取卵針穿刺卵泡
胚移植
Embryo Transfer
• 尿をたくさん膀胱に溜めた状態で経腹超音波で子宮内膜の厚さや移植位置を確認しながら行います。
• 移植前にご夫婦の名前をダブルチェックし、移植後に胚をしっかり子宮腔に移植した後もダブル チェックを行います。
•移植後は回復室で1時間程度安静にしていただき、ご帰宅となります。
新鮮胚移植一初期胚もしくは胚盤胞を、採卵した周期に子宮内に戻します。
凍結融解胚移植一採卵周期以外の周期に理想的な子宮内膜環境を整え、分割期胚と胚盤胞を同じ周期で連続して移植する凍結融解した胚を戻す。
孵化促進法
Assisted Hatching(AHA)
孵化とは、胚盤胞が子宮内膜に着床する時に透明帯と呼ばれる殻を破って出てくる現象のことです。 透明帯が厚くて硬いと、孵化がうまくいかないことがみられます、一般的に胚を凍結した場合や年齢が高い場合などに透明帯が硬くなるといわれています。
孵化促進法(AHA)とは、このような場合にLASERSで胚の透明帯(周りを覆っている殻の部分)に穴を開けたり、もしくは薄くして孵化しやすくさせる、妊娠成功率が上がります。
AHAが必要の場合:
- 1.38歳以上
- 2.何回体外受精でも妊娠に至らない
- 3.透明帯が厚い
- 4.凍結融解胚移植
- 5.胚の評価が良くない場合
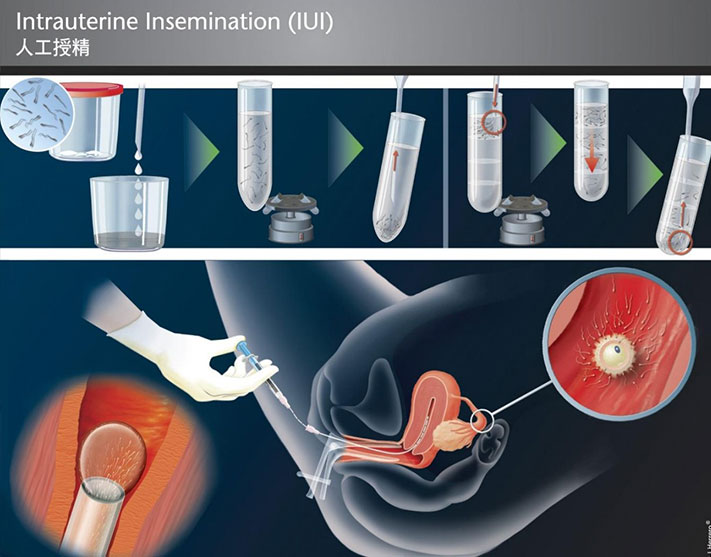
子宮内人工受精
Intra-uterine Insemination (IUI) / Artificial Insemination (AIH)
【人工受精の流れ】
過去の基礎体温表から、おおよその排卵時期を予測します。
月経周期の2-5日目に、排卵誘発剤(経口薬)で卵胞を育ちます。 (タイミング法は、人工受精の妊娠率を上げるために使われます。)
月経周期の13日目に、卵胞の成長と内膜の厚さをエコーでチェックし、卵胞が成熟すれば、卵胞促進薬(HCG)を注射してから24-36時間後に、排卵を行います。ご主人様はご来院で採精してもらった精子を洗浄濃縮して元気な精子たちを選び、カテーテルで調整した精子を子宮内へ注入します。
人工受精した後15日目、月経予定日頃に妊娠判定が可能になります。
【妊娠率】
IUIには約2~3週間かかり、平均妊娠率は約15%となっています。当院では2~3回を目安に、次の段階である体外受精を考える必要があります。
【IUIの適応条件】
- 1.軽度の男性不妊
- 2.軽度の排卵障害、子宮内膜症
- 3.原因不明不妊
- 4.子宮頸管の問題
不妊症の原因は、男性女性のどちらにもあります、女性側の原因は40%、男性側の原因は40%、どちら側にも問題がある場合は20%を占めています、また原因不明の場合も10%あります。不妊検査を希望するのであれば、できるだけ早いうちに受けましょう。
女性側:
- 1) 高齢
- 2) 子宮筋腫と子宮腺筋症(子宮内膜症)
- 3) 多嚢胞性卵巣症候群(PCOS)
- 4) 子宮内膜症
- 5) 卵管の問題(卵管狭窄、卵管閉塞、卵管留水腫、卵管の機能性障害など)
- 6) 排卵の問題(排卵障害)
- 7) 高プロラクチン血症
- 8) 子宮腔癒着症
男性側:
- 1) 乏精子症
- 2) 精子の運動率が低い
- 3) 無精子症
- 4) 奇形精子症
- 5) 性機能障害
不妊原因によっては、投薬治療にで足りないものを補ったり過剰なものを抑えたりしながら、ステップアップ治療を行うこともあります。薬剤で不妊原因そのものが根治するケースは、非常に限定的であり、投薬をお行っている期間のみ薬剤の力を借りて問題を乗り越え、妊娠しやすい状態に導くいう考え方です。
体外受精では良質な卵子をできるだけ多く採取するため、卵子の成熟を助け、排卵を起こしやすくする排卵誘発剤が用いられることがあります。場合によっては副作用が起きてしまう可能性もあります。 主な副作用は卵巣過剰刺激症候群(OHSS)です。軽度であれば、通院治療で済みます。重症化すると入院加療が必要となります。
卵巣の表面の血管から水分やタンパク質、電解質が漏れ出してお腹に溜まることにより起こります。腹部の膨張感や腹痛など自覚症状があれば、一週間で改善されます。しかし、体重の急増や呼吸困難、尿量が一日500ml未満などであれば、入院し点滴で血液濃縮の防止や尿量の確保を行ったり、胸やお腹などに多量に溜まっている水を除去する処置が行われます。
OHSSを発症した場合は、妊娠すると症状が悪化しますので、体外受精の胚移植は一旦中止し、症状が改善されたら、次の月経周期に再開することになります。